25 октября 2018 г.
Уважаемые интинцы!
ГБУЗ РК «Интинская ЦГБ» предлагает возможность платной вакцинации против инфекционных заболеваний, не включенных в Национальный календарь профилактических прививок, таких как: менингококковая инфекция, ветряная оспа, папилломовирусная инфекция (рак шейки матки), ротавирусная инфекция, коклюш для детей старше 4-х лет и взрослых.
Чтобы определить актуальность проблемы среди жителей нашего города и востребованность у населения данных медицинских услуг, предлагаем Вам обзорную информацию по каждому заболеванию и виду вакцины, которое она профилактирует.
Если Вас заинтересует любая из предлагаемых вакцин, Вы можете записаться на курс вакцинации по телефонам:
6-04-54 – прививочный кабинет поликлиники № 1 (запись на вакцинацию взрослых)
6-87-19 – заместитель главного врача по педиатрии (запись на вакцинацию детей)
6-51-05 – эпидемиолог ГБУЗ РК «Интинская ЦГБ» (запись на вакцинацию взрослых и детей).
Вакцина нашим учреждением будет приобретаться по мере востребованности. Срок ожидания поставки – от 7 дней.
Менингококковая инфекция
Менингит – заболевание, при котором происходит воспаление оболочек спинного и головного мозга. Болезнь развивается очень быстро, и в некоторых случаях может вызывать серьезное поражение мозга и даже привести к смерти. Менингиты делятся на два основных вида:
• серозные, вызываемые вирусами
• гнойные, возбудителями которых являются бактерии – менингококки, пневмококки и гемофильная палочка.
В России среди возбудителей гнойных менингитов самыми распространенными являются менингококки типа A и С (54% всех случаев); 39% случаев приходится на гемофильную палочку типа В и около 2% - на пневмококк.
Чем опасна менингококковая инфекция?
Более 90% всех случаев менингококковых инфекций приходится на детей от периода новорожденности до старших классов, последние годы растет число случаев гнойных менингитов среди лиц молодого возраста, а именно студентов, что объясняется скученностью при проживании в общежитиях и не всегда приемлемыми санитарно-гигиеническими условиями проживания.
Если контакт с менингококковой инфекцией произошел однократно и, в «крепкий» организм попало небольшое количество бактерий, то все может ограничиться бактерионосительством или слабым назофарингитом.
В случае близкого и продолжительного контакта с больным человеком, а также при сниженном иммунитете, бактерии начинают быстро размножаться, выделять сильные токсины, которые повреждают стенки сосудов, через кровеносное русло разносятся по всему организму, происходит поражение различных органов: почек, легких, кожи, сердца, головного мозга. Самая грозная форма заболевания – гнойный менингит, смертность от которого при отсутствии лечения и поздней диагностике составляет 50% , и даже в случаях раннего диагностирования и лечения более 16% пациентов умирают; более 10% случаев заканчиваются инвалидизацией: снижением или полной утратой слуха, зрения, парезами, параличами, ампутацией конечностей, стойким снижением интеллекта.
Опасность менингококковой инфекции состоит в том, что между появлением первых симптомов, схожих с ОРВИ, и развитием шока и летального исхода может пройти менее 24 часов. Это подчеркивает важность вакцинопрофилактики.
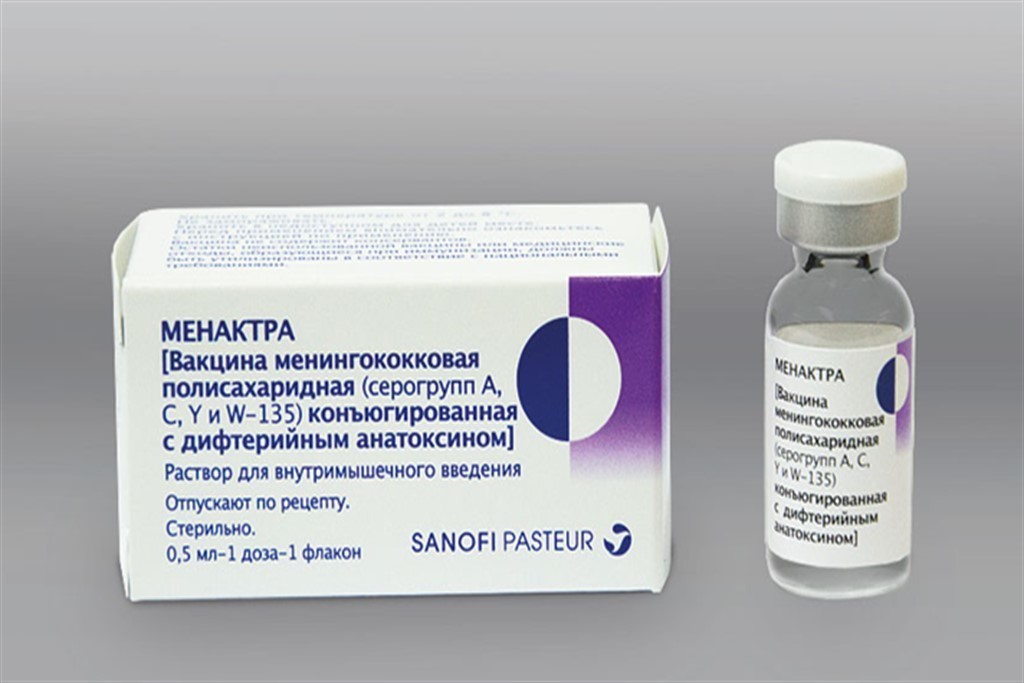
Вакцина Менактра (Санофи Пастер, Франция) предназначена для формирования иммунитета против 4-х видов менингококка – А, С, Y, W-135. В состав вакцины входит дифтерийный белок, которому отводится роль транспортера и «провокатора» иммунной системы. Через 10 дней после вакцинации формируется невосприимчивость к менингококкам 4-х серотипов, продолжительность иммунитета составляет не менее 10 лет.
Высокая химическая чистота, мультивалентность, способность формирования стойкой и длительной специфической защиты делают препарат Менактра лидером противоэпидемических и профилактических мероприятий против менингококковых инфекций.
Менактра применяется детям с возраста 9 месяцев и взрослым до 55 лет.
Детям с 9 до 23 месяцев она делается двукратно с интервалом 3 месяца.
Детям старше 2- х лет, подросткам и взрослым – достаточно однократного применения, повторное введение в качестве ревакцинации не требуется.
Побочные реакции в поствакцинальном периоде различаются в зависимости от возраста вакцинируемого и держатся около 3-х дней:
В возрасте от 9 месяцев до 2-х лет – сонливость, плаксивость, повышение температуры тела, снижение аппетита; в месте инъекции – воспаление: отек, болезненность, покраснение, уплотнение.
В возрасте 2 года-10 лет – раздражительность, сонливость, признаки кишечной дисфункции, на коже может быть сыпь по типу крапивницы, иногда – болезненность суставов; в месте инъекции – воспаление: отек, болезненность, покраснение, уплотнение.
У детей старше 10 лет, подростков и взрослых – вялость, снижение работоспособности, сонливость, возможно расстройство стула, местная реакция в виде отека, болезненности, покраснения, уплотнения.
Ориентировочная стоимость одной прививочной дозы составляет 6000 рублей.
Ветряная оспа
Cамая распространенная в России детская инфекция! Это крайне контагиозное (заразное) заболевание, уровень контагиозности достигает 100%.
После перенесенного заболевания вирус (из группы герпесвирусов) сохраняется в нервных узлах и реактивируется (возвращается) в пожилом возрасте, при сниженном иммунитете не только в виде опоясывающего лишая, но и гранулематозного поражения крупных артерий, которые в свою очередь приводят к инсульту, атрофии зрительного нерва со значительной или полной потерей зрения. Заразиться ветряной оспой можно от больного ветрянкой или опоясывающем лишаём.
В России ежегодно регистрируется от 500 000до 850 000 случаев ветряной оспы. В 2017 году было зарегистрировано 858353 случая ветрянки. Около 94% всех случаев приходится на долю детей, чаще болеют дети 3-6 лет. Считается, что в детском возрасте болезнь протекает легко, но при ослабленном иммунитете или наличии сопутствующих заболеваний высока вероятность таких осложнений, как септический или токсический шок, ветряночная пневмония, энцефалит; около 10% осложнений заканчиваются летальным исходом. Взрослые переносят заболевание тяжелее, частота осложнений в 25 раз выше, чем у детей, на долю летальных исходов приходится до 28% всех случаев среди взрослых. В 2017 году было зарегистрировано 4 летальных случая от ветрянки, из них 3 – у детей; в 2016 году – 5, из них 4 – у детей.
В России прививка против ветряной оспы довольно популярна среди родителей, перебои с её поставкой в 2015 году вызвали множество запросов и недовольства. В некоторых регионах (Москва, Свердловская область) вакцинация против ветряной оспы включена в региональные календари, в результате чего в этих регионах наметилась тенденция к снижению заболеваемости.
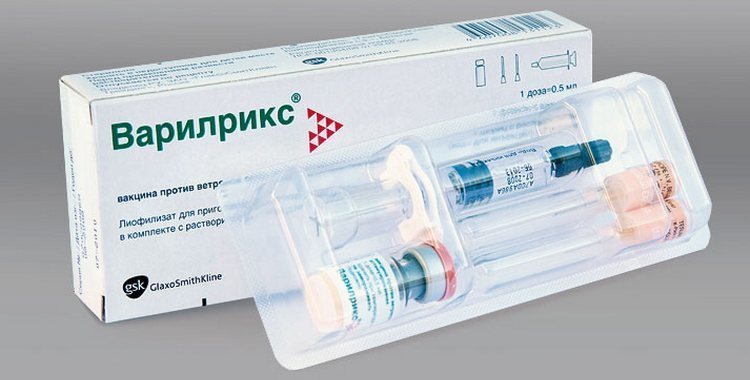
Вакцина ВАРИЛРИКС зарегистрирована в России в 2008 году, производитель GlaxoSmithKline, Бельгия, предназначена для формирования иммунитета против ветряной оспы, рекомендуется всем детям с возраста 12-15 месяцев 2-мя дозами с интервалом 3 месяца между прививками, а также не болевшим ветряной оспой подросткам и взрослым из групп высокого риска, к которым относятся:
- небеременные женщины детородного возраста,
- члены семей, ожидающих рождения ребенка,
- работники детских дошкольных учреждений,
- иммунодефицитные больные,
- домашние контакты иммунодефицитных больных,
- лица, длительно принимающие салицилаты,
- больные муковисцидозом, лимфобластным лейкозом, ВИЧ-инфекцией
Через 1,5-3 месяца после вакцинации формируется устойчивый иммунитет, который сохраняется более 20 лет.
Реактогенность вакцины невелика, среди наиболее встречаемых реакций: повышение температуры тела, сыпь, отек в месте инъекции.
Ориентировочная стоимость одной прививочной дозы составляет 4000 рублей.
Вирус папиломы человека (ВПЧ)
Группа вирусов, насчитывающая более 100 разновидностей. Папилломавирусы считаются одними из самых распространенных вирусов в мире. Одни из них безопасны, так как вызываемые ими инфекции не требуют лечения и проходят самостоятельно без каких-либо последствий. Другие же могут провоцировать предраковые состояния и в 99% случаев приводить к развитию онкологических заболеваний, как у мужчин, так и у женщин – половых органов, анальной области, ротовой полости и глотки.
ВПЧ высокого онкогенного риска – 16 и 18 типы (выявляются в 85% случаев рака шейки матки). ВПЧ низкого онкогенного риска – 6 и 11 типы (выявляются в 90% случаев генитального кондиломатоза, респираторного папилломатоза, кожных бородавок).
Вирус папилломы вызывает и другие заболевания у мужчин и женщин:
• Генитальные и различные накожные бородавки.
• Бородавки на голосовых связках
Вирус с легкостью передается половым путем передается после начала сексуальной активности. Риск инфицирования возрастает с увеличением числа половых партнеров. Инфицирование, как правило, происходит без внешних симптомов и человек, заразившийся вирусом, не знает о том, что он может заразить партнера.
Рак шейки матки занимает 2-е место среди злокачественных опухолей и уступает лишь раку молочной железы. Каждый день в России погибает 17 женщин от рака шейки матки.
В России аногенитальные бородавки (кондиломы) входят в пятерку лидеров среди инфекций, передающихся половым путем. Отсутствие противовирусной терапии и нестойкость эффекта после их удаления снижает качество жизни и увеличивает риск развития рака.
ВОЗ и ЮНИСЕФ рассматривают ВПЧ-вакцинацию в качестве приоритетной для всех стран, рекомендуя включить ее в национальные календари. В первую очередь вакцинации подлежат девочки-подростки младшего возраста, старшие подростки (девочки и мальчики) и молодые женщины.
Т.е. вакцинация – это основной способ защиты от ВПЧ-инфекций. Вакцины, защищающие от наиболее распространенных 16 и 18 типов, одобрены и применяются в разных странах.
Прививка защищает от ВПЧ-инфекций и ассоциированных с этой инфекцией заболеваний.
Ранняя вакцинация до начала половой жизни предпочтительна, т.к. иммунный ответ у подростков в 2 раза выше.
Наиболее впечатляющий опыт, связанный с ВПЧ-вакцинацией, накоплен в Австралии, Финляндии, Дании, Австрии, Хорватии, Чехии, США. Там массовая вакцинация началась в 2007 году и уже через несколько лет стало ясно, что вакцинация действительно эффективна: снизилась заболеваемость генитальными кондиломами и частота предраковых изменений шейки матки, среди привитых женщин не регистрируются случаи рака, связанного с ВПЧ. Программа массовой вакцинации подростков 12-13 лет финансируется в этих странах на государственном уровне.
В России прививка от ВПЧ не входит в национальный календарь, но программы по вакцинации подростков проводятся в нескольких российских регионах. Самой первой была Московская область, затем инициативу подхватили и другие регионы, в некоторых из них программа продолжалась всего один год, а в Подмосковье работает и по сегодняшний день.
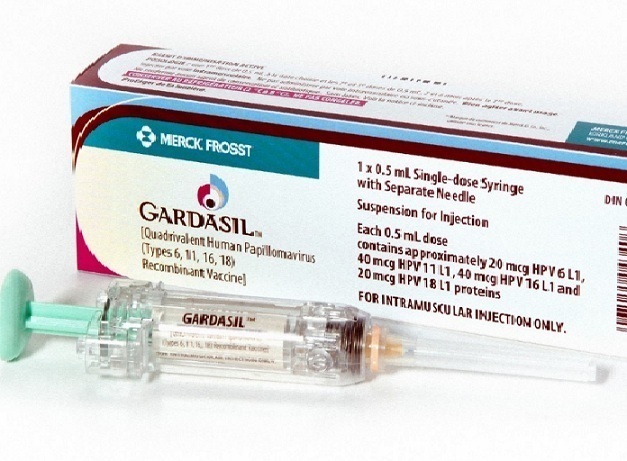
Вакцина ГАРДАСИЛ производства компании Merck & Co (США) защищает против вируса папилломы человека 6, 11, 16 и 18 типов, а также имеет перекрестную защиту в отношении онкогенных 33,39,58 и 59 типов ВПЧ . Гардасил состоит из пустой оболочки вируса, не содержит генетического материала вируса, поэтому заразиться ВПЧ в результате вакцинации невозможно. С 2018 года вакцинация ВПЧ разрешена девочкам и женщинам в возрасте от 9 до 45 лет, мальчикам и мужчинам от 9 до 26 лет.
Риск приобретения ВПЧ-инфекции остается на протяжении всей сексуальной жизни женщины – каждый год 5-15% женщин среднего возраста заражаются инфекцией, вызванной онкогенным типом ВПЧ. Вакцинация, сделанная уже во взрослом возрасте, может защитить женщину от заражения теми типами вирусов, с которыми она еще не сталкивалась, а также снизить риск повторных ВПЧ-обусловленных заболеваний. Таким образом, любой визит женщины до 45 лет к гинекологу, может быть поводом для обсуждения вакцинации против ВПЧ.
Вакцины против ВПЧ не влияют на существующие инфекции, в том числе, вызванные папилломами и не лечат их.
Курс вакцинации состоит из 3 доз и проводится по схеме 0-2-6 месяцев:
•первая доза – в назначенный день;
•вторая доза – через 2 месяца после первой;
•третья доза – через 6 месяцев после первой дозы.
Ориентировочная стоимость одной прививочной дозы составляет 9000 рублей.
Ротавирусная инфекция
Вакцинация против ротивируса не входит в число обязательных, однако, необходимость в такой прививке может появиться у любого ребенка.
Чем опасна ротавирусная инфекция?
У взрослых зачастую ротавирусная инфекция протекает в легкой форме, а вот малыши раннего возраста болеют намного чаще и болезнь протекает тяжелее. Многих детей эта инфекция заставляет лежать в больнице, а каждый 300-й ребенок от нее погибает.
Для маленьких детей (до 5 лет) ротавирус представляет серьезную опасность своей способностью вызывать большие потери жидкости и электролитов. Вследствие рвоты и поноса у малыша быстро наступает обезвоживание, которое часто приводит к летальному исходу.
В тех странах (а их 94), где прививка против ротавируса входит в национальные календари, заболеваемость снизилась на 80-90%, смертность от кишечных инфекций снизилась на 20-40%.
Несомненным плюсом вакцинации является то, что вакцина не вызывает осложнений, поскольку является оральной, т.е. применяется через рот.
Практически все малыши переносят вакцинацию очень легко, лишь в редких случаях ребенок может отреагировать раздражительностью, рвотой или диареей.
Несмотря ни низкую реактогенность, к вакцинации имеются такие противопоказания, как повышенная чувствительность к латексу, порок развития пищеварительного тракта, ивагинация кишечника.
Стоит ли делать прививку?
Ротавирусная инфекция – чрезвычайно контагиозная, заразиться малышу очень легко, ведь взрослые зачастую переносят заболевание бессимптомно, больной человек начинает выделять вирусы за 2 дня до начала клинических проявлений и продолжает выделять в течение 2-х месяцев после клинического выздоровления. Вирус легко выживает на влажных поверхностях окружающей среды, домашней обстановки, на него не действуют губительно мыло, моющие, хлорсодержащие средства. К тому же, из-за большого количества серотипов, заражение ротавирусом возможно несколько раз. То есть после перенесенного заболевания иммунитет сохраняется только к тому типу вируса, который вызвал болезнь. Вакцинация же формирует иммунитет не только к 5 ведущим серотипам, входящим в её состав (G1, G2 G3, G4 и G9), но и снижает вероятность заражения ротавирусами любого серотипа.
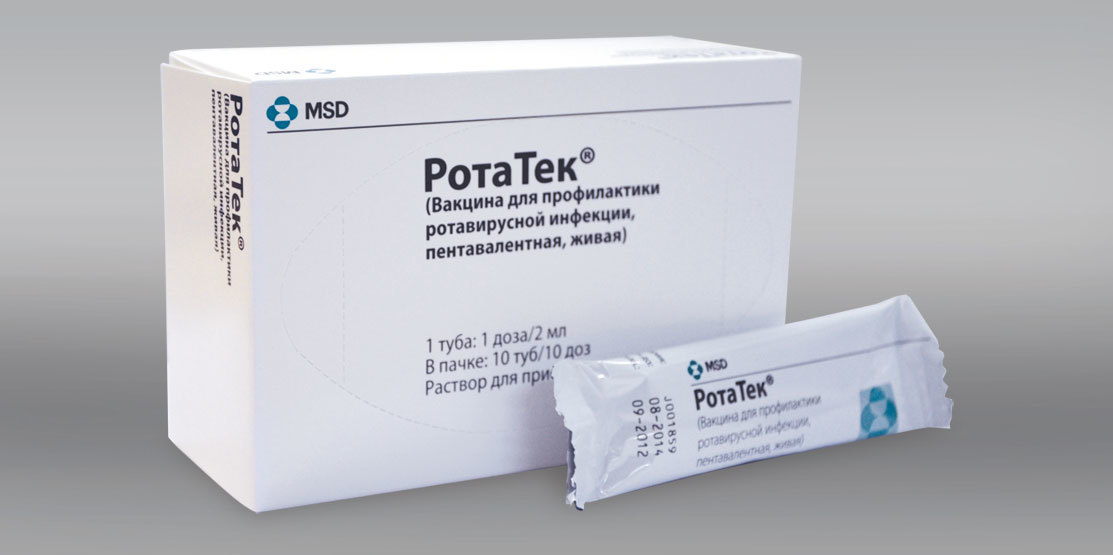
РотаТек – оральная живая 5-валентная вакцина, зарегистрированная и применяемая в России, производства Нидерланды. Форма выпуска – 2 мл раствора для приема внутрь в тубе.
Схема вакцинации.
Вакцина РотаТек вводится 3 раза:
•первая доза – в возрасте 2 месяца одновременно с пневмококковой вакциной,
•2-я и 3-я дозы – в 3 и 4,5 месяца (или в 4,5 и 6 месяцев) одномоментно с вакцинами Национального календаря.
ВАЖНО: первая доза вводится не позднее 89 дня жизни, вторая – не позднее 104-го дня жизни (14 недель+6 дней), третья – не позднее 8 месяцев.
Подготовка:
Кроме осмотра педиатра, другой подготовки к проведению прививки от ротавируса не требуется.
Иммунитет начинает вырабатываться уже после первой вакцинации, но после применения во второй и третий раз ребенок приобретает стойкую политипическую защиту.
Ориентировочная стоимость одной прививочной дозы составляет 4000 рублей.
АДАСЕЛЬ – первая вакцина от коклюша для взрослых и детей школьного возраста, производитель Санофи Пастер Лимитед, Канада.
Наконец в России зарегистрирована вакцина для профилактики коклюша (бесклеточная), дифтерии (с уменьшенным содержанием антигена) и столбняка для детей с 4 лет и взрослых до 64 лет.
Вакцина является полноценной заменой АДС-М, при этом дополнительно содержит бесклеточный коклюшный компонент.
Все вакцины, которые раньше были на рынке для вакцинации детей с 4 лет, подростков и взрослых, защищали только от столбняка и дифтерии.
Вакцины АКДС и Пентаксим, применяемые в настоящее время в России для профилактики коклюша, рассчитаны на предупреждение заболевания, его осложнений и летального исхода от коклюша у детей раннего возраста. Последняя прививка согласно Национальному календарю вводится ребенку в возрасте 18 месяцев, но при нарушениях сроков вакцинации ее можно применять до 4-х лет.
Многочисленные клинические исследования показывают, что поствакцинальный иммунитет к коклюшу угасает в среднем в течение 5 лет после последней прививки, независимо от типа используемой коклюшной вакцины (цельноклеточной или бесклеточной) и к младшему школьному возрасту восприимчивость к инфекции возвращается.
Таким образом, дети дошкольного, школьного и подросткового возраста снова становятся уязвимыми в отношении коклюша, что в последнее время подтверждается ростом заболеваемости коклюшем среди данной категории детей.
На протяжении последних 10 лет в России заболеваемость коклюшем неуклонно растет. Так, в 2017 году зарегистрировано более 5,4 тысяч случаев коклюша при 86% привитости детского населения, зарегистрирован 1 летальный случай у не привитого ребенка в Москве.
Важно, что именно дети школьного возраста являются одним из основных источников инфекции для не привитых детей первых месяцев жизни, у которых коклюш протекает особенно тяжело.
В период с 2012 по 2015 год в 8 школах Москвы проводился мониторинг обследования на коклюш из числа контактных как длительно кашляющих, так и клинически здоровых лиц. В результате из общего количества положительных проб 45% пришлось на работников школ (педагогический состав, работники столовой и медработники) и 55% на школьников.
Сейчас появилась возможность защитить детей, начиная с дошкольного возраста, и взрослых от коклюша во время проведения плановых повторных вакцинаций от дифтерии и столбняка.
Программы ревакцинации против коклюша доказали свою эпидемиологическую эффективность в снижении общей и младенческой заболеваемости коклюшем во многих странах.
По данным ВОЗ, 2-я ревакцинация против коклюша в возрасте 4-6 лет включена в календари около полусотни стран мира (включая США, Канаду, большинство стран Европы, ряд стран СНГ). 3-я ревакцинирующая доза в возрасте 9-17 лет включена в календари нескольких десятков стран мира.
В настоящее время вакцина Адасель зарегистрирована в 67 странах мира и хорошо изучена в ходе международных клинических исследований с участием более 20 тыс. человек. При применении у детей и взрослых, вакцина продемонстрировала высокую иммуногенность каждого компонента и высокий профилактический эффект (до 75%). Вакцина переносится легко, аналогично АДС-М – вакцине для ревакцинации против дифтерии и столбняка.
Кому нужна прививка АДАСЕЛЬ?
По Национальному календарю РФ ревакцинация от дифтерии и столбняка проводится:
• перед школой в 6-7 лет,
• подросткам в 14 лет,
• взрослым в течение всей жизни ревакцинацию нужно проводить каждые 10 лет.
Вакцинация рекомендована:
•Женщинам, планирующим беременность,
•Всем членам семьи, где планируется рождение ребенка,
•Работникам детских садов и школ, детских больниц и родильных домов,
•Студентам
Продолжительность иммунитета у подростков и взрослых, которые были привиты в раннем детском возрасте и однократно ревакцинированы препаратом Адасель, через 10 лет после вакцинации составила 99,2% и 92,6% соответственно. Данные исследования вакцины Адасель подтверждают возможность ее применения с интервалом в 1О лет вместо вакцины, содержащей только столбнячный и дифтерийный анатоксины (АДС-М).
Особенности применения:
•При беременности не применяется, но в настоящее время в инструкцию вносят поправки о возможности применения вакцины беременным
•В период грудного вскармливания вакцина назначается индивидуально.
Ориентировочная стоимость одной прививочной дозы составляет 3700 рублей.